Бета блокаторы 4 поколения. Назначение препаратов группы бета адреноблокаторов
В современной кардиологии активно и успешно применяются лекарства из группы бета-блокаторы. Список препаратов приложен к данной статье. Известно, что лекарственные средства, рассматриваемые в этом обзоре, эффективно работают против гипертонии, лечат тахикардию, а также улучшают состояние пациентов с сердечной недостаточностью. Врачебная практика показывает, что применение бета-блокаторов уместно при метаболическом синдроме и распространенном сегодня заболевании под названием ишемическая болезнь сердца.
Обзор бета-блокаторов
Представляем вашему вниманию перечень препаратов, входящих в группу бета-блокаторов:
- в группу некардиоселективных бета-блокаторов включены препараты, отличающиеся отсутствием внутренней симпатомиметической активности (Пропранолол, Флестролол, Соталол), а также препараты, обладающие внутренней симпатомиметической и мембраностабилизирующей активностью (Окспренолол, Лабеталол, Пенбутолол);
- группа кардиоселективных бета-блокаторов представлена препаратами без внутренней симпатомиметической активности (Метопролол, Небиволол, Бетаксолол), и препаратами, наделенными внутренней симпатомиметической активностью (Ацебутолол, Эпанолол, Талинолол);
- выделяют еще одну группу препаратов, характеризующихся вазодилатирующим потенциалом, в которую входят некардиоселективные препараты (Амозулалол, Пиндолол, Дилевалол) и кардиоселективные средства (Карведилол, Целипролол, Небиволол);
- современные бата-блокаторы, обеспечивающие длительное действие, тоже подразделяются на некардиоселективные препараты (Бопиндолол, Соталол, Надолол) и кардиоселективные препараты (Атенолол, Эпанолол, Бетаксолол);
- существует еще одна группа - кардиоселективные бета-блокаторы короткого действия (Эсмолол).
Огромным количеством наименований представлены на современном фармацевтическом рынке различные бета-блокаторы. Список препаратов на этом не завершается, но пациентам необязательно знакомиться с их полным спектром. Дело в том, что в каждом случае лекарство назначается только врачом, после основательного обследования. Нельзя принимать сильные препараты без назначения специалиста, так как можно нанести непоправимый вред собственному организму.
Самые популярные бета-блокаторы
Замечено, что в современной медицине наиболее часто используют следующие наименования, которые, ввиду такой востребованности можно назвать лучшими:
- бета-блокатор Небиволол - кардиоселективный, с вазодилатирующим свойством;
- бета-блокатор Бисопролол - кардиоселективный, без внутренней симпатомиметической активности;
- бета-блокатор Метопролола Сукцинат - кардиоселективный, не обладает мембраностабилизирующей и внутренней симпатомиметической и активностью;
- бета блокатор Карведилол - кардиоселективный, без внутренней симпатомиметической активности.
Безопасная отмена бета-блокаторов
Когда препараты бета-блокаторы вводятся в больших дозах, резкое прекращение терапии вызывает нежелательную реакцию организма, медики это называют синдромом отмены. При этом пациентов беспокоят различные недомогания, такие как частые приступы стенокардии, желудочковые сбои ритма, а еще может сформироваться инфаркт миокарда. На фоне легкого синдрома отмены отмечается тахикардия и поднимается показатель артериального давления. Для защиты пациентов от таких последствий, специалисты делают акцент на плавном снижении доз бета-блокаторов, ограничении физических нагрузок и употреблении других поддерживающих медикаментов для скорейшей стабилизации состояния организма.
В каких случаях противопоказаны бета-блокаторы?
Перечисленные ниже патологии выступают препятствием для проведения терапии с применением бета-блокаторов, так как могут возникнуть опасные побочные явления:
- препараты бета-блокаторы не принято вводить при отеке легких и кардиогенном шоке;
- серьезное заболевание сахарный диабет иногда принимает сложно контролируемую инсулинзависимую форму;
- тяжелые случаи сердечной недостаточности также выступают противопоказанием;
- перед началом лечения бета-блокаторами проводится обследование, в числе необходимых мероприятий точное определение частоты сердечных сокращений, если показатель ниже 50 ударов в минуту, то препараты противопоказаны;
- при бронхиальной астме запрещено использовать бета-блокаторы;
- отдельно следует отметить атеросклероз, развивающихся в периферических артериях и сопряженный с формированием перемежающейся хромоты, а также заболевание синдром Рейно - в этих случаях вопрос назначения бета-блокаторов рассматривается в индивидуальном порядке, так как для отдельных пациентов допустимо использование препаратов из этой группы;
- пациенты с синдромом слабости синусового узла не лечатся бета-блокаторами;
- чрезвычайную важность имеет систолическое артериальное давление, если его показатель 100 миллиметров и ниже, то также можно говорить о вреде бета-блокаторов;
- запрещено лечение при помощи бета-блокаторов, когда диагностирована атриовентрикулярная блокада 1-3 степени.
Необходимо еще раз подчеркнуть то, что при серьезных заболеваниях терапию препаратами должен назначать врач. Следует заранее разузнать все на счет возможных осложнений и побочных эффектов, которые могут иметь место конкретно в вашем случае. На сегодняшний день для медиков открыто три поколения бета-блокаторов, предпочтительно пользоваться новейшими препаратами. Бета-блокаторы нового поколения, такие как Карведилол и Целипролол, оставляют минимум побочных явлений.
На протяжении более чем 20 лет бета-адреноблокаторы считаются одними из основных лекарственных средств в терапии заболеваний сердца. В научных исследованиях были получены убедительные данные, которые послужили основанием для внесения этой группы препаратов в современные рекомендации и протоколы по лечению кардиологических патологий.
Классифицируются блокаторы в зависимости от механизма действия, который основывается на влиянии определенного вида рецепторов. На сегодня выделено три группы:
- альфа-адреноблокаторы;
- бета-адреноблокаторы;
- альфа-бета-адреноблокаторы.
Альфа-адреноблокаторы
Препараты, действие которых направленно на блокирование альфа-адренорецепторов носят название альфа-адреноблокаторы. Основные клинические эффекты – расширение кровеносных сосудов и, вследствие этого, снижение общего периферического сосудистого сопротивления. А далее следует облегчение кровотока и снижение давления.
Кроме этого, они способны понижать уровень холестерина в крови и влиять на жировой обмен в организме.
Бета-адреноблокаторы
Существуют разные подтипы бета-адренорецепторов. В зависимости от этого бета-адреноблокаторы делятся на группы:
- Селективные, которые, в свою очередь, делятся на 2 вида: имеющие внутреннюю симпатомиметическую активность и не имеющие таковой;
- Неселективные – блокируют рецепторы как бета-1, так и бета-2;
Альфа-бета-адреноблокаторы
Представители этой группы препаратов уменьшают показатели систолы и диастолы и ЧСС. Одно из главных их преимуществ – отсутствие влияния на кровообращение почек и сопротивление периферических сосудов.
Механизм действия адреноблокаторов
Благодаря этому, кровь из левого желудочка при сокращении миокарда сразу попадает в самый большой сосуд организма – аорту. Этот момент важен при нарушении функционирования сердца. При приеме этих медпрепаратов комбинированного действия отсутствует негативное влияние на миокард и, как следствие, снижается смертность.
Общая характеристика ß-блокаторов
Блокаторы бета-адренорецепторов – большая группа препаратов, которые имеют свойства конкурентно (обратимо) и выборочно тормозить связывание катехоламинов с одноименными рецепторами. Данная группа лекарственных средств начала свое существование в 1963 году.
Тогда был синтезирован препарат Пропранолол, который находит широкое клиническое применение и сегодня. Его создателей наградили Нобелевской премией. С этого времени было синтезировано целый ряд препаратов с адреноблокирующими свойствами, которые имели сходное химическое строение, но отличались по некоторым признакам.
Свойства бета-блокаторов
За очень короткий срок бета-адреноблокаторы заняли ведущее место в лечении большинства сердечно-сосудистых заболеваний. Но если уйти в историю, то не так давно отношение к данным медпрепаратам было слегка скептическое. Прежде всего, это связано с заблуждением, что медикаменты способны снижать сократительную способность сердца, и бета-блокаторы крайне редко использовали при заболеваниях сердечной системы.
Однако на сегодня опровергнуто их негативное влияние на миокард и доказано, что при постоянном приеме адреноблокаторов клиническая картина кардинально меняется: повышается ударный объем сердца и его толерантность к физическим нагрузкам.
Механизм действия бета-адреноблокаторов достаточно прост: действующее вещество, проникая в кровь, вначале распознает, а потом захватывает молекулы адреналина и норадреналина. Это гормоны, синтезируемые в мозговом слое надпочечников. Что происходит дальше? Молекулярные сигналы от захваченных гормонов передаются на соответствующие клетки органов.
Выделяют 2 основных типа бета-адренорецепторов:

И те, и другие рецепторы присутствуют в органокомплексе центральной нервной системы. Также существует еще одна классификация адреноблокаторов в зависимости от их способности растворяться в воде или жирах:

Показания и ограничения
Область медицинской науки, в которой применяются бета-блокаторы, достаточно широка. Их используют в лечении многих сердечно-сосудистых и других заболеваний.
Наиболее частые показания к применению этих препаратов:

Споры на тему, когда можно применять препараты этой группы, а когда нет, продолжаются и сегодня. Перечень заболеваний, при которых употребление этих веществ не желательно, меняется, поскольку постоянно идут научные исследования и синтезируются новые медикаменты из группы бета-блокаторов.
Поэтому определена условная черта между абсолютными (когда ни в коем случае применять нельзя) и относительными (когда существует небольшой риск) показаниями к применению бета-блокаторов. Если в одних источниках определенные противопоказания считаются абсолютными, то в других – относительными.
 Согласно клиническим протоколам по лечению кардиологических пациентов, категорически нельзя применять блокаторы при:
Согласно клиническим протоколам по лечению кардиологических пациентов, категорически нельзя применять блокаторы при:
- выраженной брадикардии;
- атриовентрикулярной блокаде высокой степени;
- кардиогенном шоке;
- тяжелых поражениях периферических артерий;
- индивидуальной гиперчувствительности.
Относительно противопоказаны такие средства при инсулинозависимом сахарном диабете, депрессивных состояниях. При наличии этих патологий нужно взвесить все ожидаемые положительные и отрицательные эффекты перед применением.
Список препаратов
На сегодняшний день список препаратов очень большой. Каждый препарат, перечисленный ниже, имеет убедительную доказательную базу и активно используется в клинической практике.
К неселективным препаратам относятся:
- Лабеталол.
- Дилевалол.
- Бопиндолол.
- Пропранолол.
- Обзидан.

На основании вышеизложенного можно сделать выводы об успешности применения бета-адреноблокаторов для контроля работы сердца. Данная группа препаратов не уступает по своим свойствам и эффектам другим кардиологическим препаратам. Когда у больного имеется высокий риск сердечно-сосудистых нарушений при наличии другой сопутствующей патологии, то в этом случае роль бета-адреноблокаторов очень значима.
При выборе препарата для лечения предпочтение следует отдавать более современным представителям этого класса (представлены в статье), поскольку они позволяют обеспечить стойкое снижение артериального давления и коррекцию основного заболевания, не ухудшая самочувствия человека.
Механизм действия бета-адреноблокаторов
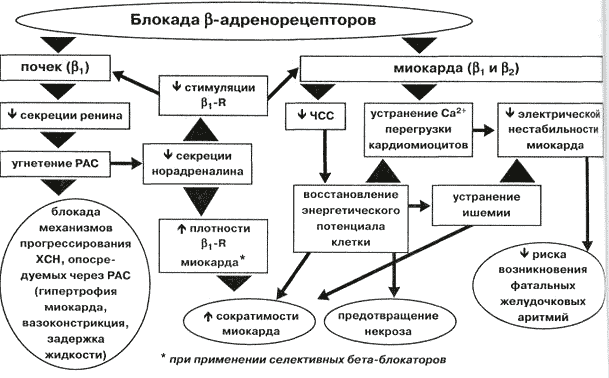
Эффекты бета-адреноблокаторов реализуются блокадой β1 и β2-адренорецепторов. Выделяют два типа β-адренорецепторов (β1- и β2- адренорецепторы), которые отличаются структурно-функциональными особенностями и распределением в тканях. β1-адренорецепторы доминируют в структурах сердца, островковой ткани поджелудочной железы, юкстагломерулярном аппарате почек, адипоцитах.
Препараты, связываясь с β1-адренорецепторами сердца, препятствуют действию на них норадреналина, адреналина, снижают активность аденилатциклазы. Снижение активности фермента приводит к уменьшению синтеза цАМФ и угнетение поступления Са2+ в кардиомиоциты. Таким образом реализуются основные эффекты β-адреноблокаторов:
- отрицательный инотропный эффект (уменьшается сила сердечных сокращений);
- отрицательный хронотропный эффект (уменьшается частоты сердечных сокращений);
- отрицательный дромотропный эффект (подавляется проводимость);
- отрицательный батмотропный эффект (уменьшается автоматизм).
Антиангинальный эффект препаратов проявляется уменьшением силы сердечных сокращений и частоты сердечных сокращений, что снижает потребность миокарда в кислороде.
Вследствие угнетения проводимости и автоматизма препараты обладают антиаритмическим действием.
Уменьшение содержания Са2+ вследствие блокады β1-адренорецепторов в клетках юксталомерулярного аппарата (ЮГА) почек сопровождается угнетением секреции ренина, а соответственно, уменьшением образованием ангиотензина II, что ведет к снижению артериального давления и определяет эффективность β-адреноблокаторов как антигипертензивных лекарственных средств.
Блокада β2-адреноблокаторов способствует повышению:
- тонуса гладких мышц бронхов;
- сократительной активности беременной матки;
- сокращению гладкомышечных клеток желудочно-кишечного тракта (проявляется болью в животе, рвотой, тошнотой, диареей, значительно реже запорами).
Кроме того, сужение артериол и венул вызывает повышение ОПСС и может ухудшать кровоснабжение в конечностях вплоть до развития синдрома Рейно.
β-адреноблокаторы вызывают изменения показателей липидного и углеводного обмена. Они тормозят липолиз, препятствуют повышению содержания свободных жирных кислот в плазме крови, при этом увеличивается содержание ТГ, а концентрация общего ХС не меняется, содержание ХС ЛПВП снижается, ХС ЛПНП повышается, что ведет к повышению коэффициента атерогенности.
β-адреноблокаторы вызывают активацию синтеза гликогена из глюкозы в печени и подавляют гликогенолиз, что может привести к гипогликемии, особенно на фоне употребления гипогликемических лекарственных препаратов у больных сахарным диабетом. Вследствие блокады бета-адрноблокаторив поджелудочной железы и торможение физиологической секреции инсулина препараты могут вызвать гипергликемию, однако у здоровых людей они обычно не влияют на концентрацию глюкозы в крови.
По влиянию на рецепторы бета-адреноблокаторы разделяют на неселективные (влияющие на β1- и β2-адренорецепторы) и кардиоселективные (влияют на β1-адренорецепторы), кроме того, часть из них обладает внутренней симпатомиметической активностью (ВСА).
Бета-адреноблокаторы, обладающие ВСА (пиндолол, Бопиндолол, окспренолол) в меньшей степени снижают ЧСС и сократимость миокарда, практически не влияют на липидный обмен, у них слабее выражен синдром отмены.
Сосудорасширяющий эффект бета-адреноблокаторов обусловлен одним из следующих механизмов или их сочетанием:
- выраженной ВСА по отношению к β-адреноблокаторов сосудов (например, пиндолол, целипролол);
- сочетанием β- и α-адреноблокирующей активности (например, карведилол);
- высвобождением из эндотелиальных клеток оксида азота (небиволол);
- прямым вазодилатационным эффектом.
Кардиоселективные бета-адреноблокаторы в низких дозах в отличие от неселективных мало влияют на тонус бронхов и артерий, секрецию инсулина, мобилизацию глюкозы из печени, сократительную активность беременной матки, поэтому их можно назначать при сопутствующих хронических обструктивных заболеваниях легких, сахарном диабете, нарушениях периферического кровообращения (например, при синдроме Рейно, беременности). Они практически не вызывают сужение сосудов скелетных мышц, поэтому при их использовании реже отмечают повышенную утомляемость и мышечную слабость.
Фармакокинетика бета-адреноблокаторов
Фармакокинетическое действие различных бета-адреноблокаторов определяется степенью их растворимости в жирах и воде. Выделяют три группы бета-адреноблокаторов:
- жирорастворимые (липофильные),
- водорастворимые (гидрофильные),
- жиро и водорастворимые.
Липофильные бета-адреноблокаторы (метопролол, алпренолол, окспренолол, пропранолол, тимолол) быстро всасываются в ЖКТ, легко проникают через ГЭБ (часто вызывают такие побочные эффекты, как бессонница, общую слабость, сонливость, депрессию, галлюцинации, кошмарные сновидения). Поэтому разовые дозы и кратность приема следует сокращать у больных пожилого возраста, при заболеваниях нервной системы. Липофильные бета-адреноблокаторы могут замедлять элиминацию из крови других лекарственных средств, которые метаболизируются в печени (например, лидокаина, гидролазину, теофиллина). Липофильные β-адреноблокаторы должны назначаться не реже, 2-3 раз в сутки.
Гидрофильные бета-адреноблокаторы (атенолол, надолол, соталол) не вполне (на 30-70%) всасываются в ЖКТ и незначительно (0-20%) метаболизируются в печени. Экскретируются преимущественно почками. Обладают длительным периодом полувыведения (6-24год). Т1/2 гидрофильных препаратов увеличивается при снижении скорости клубочковой фильтрации (например, при почечной недостаточности, у пациентов пожилого возраста). Кратность применения варьирует от 1 до 4 раз в сутки.
Существуют бета-адреноблокаторы, растворимые в жирах и в воде (ацебутолол, пиндолол, целипролол, бисопролол). Они имеют два пути элиминации - печеночный (40-60%) и почечный. Жиро и водорастворимые препараты можно назначать 1 раз в сутки, за исключением Пиндолол: его принимают 2-3 раза. Т1/2 составляет 3-12 часов. Большинство лекарственных препаратов (бисопролол, пиндолол, целипролол) практически не взаимодействуют с лекарствами, которые метаболизируются в печени, поэтому их можно назначать у больных с умеренной печеночной или почечной недостаточностью (при тяжелых нарушениях функций печени и почек дозу препарата рекомендуется уменьшать в 1,5 раза).
Параметры фармакокинетики бета-адреноблокаторов:
|
метаболиты |
|||||
|
Атенолол |
|||||
|
Бетаксолол |
|||||
|
Бисопролол |
|||||
|
Карведилол |
|||||
|
Метопролол |
|||||
|
Пиндолол |
|||||
|
Пропранолол |
|||||
|
Талинолол |
|||||
|
Целипролол |
|||||
|
250-500 мкг/кг |
*Примечание: ? - данные не обнаружены
Показания к использованию бета-адреноблокаторов
- стенокардия напряжения,
- острый коронарный синдром,
- АГ и первичная профилактика инсульта и ИБС у больных АГ,
- профилактика желудочковых и наджелудочковых аритмий,
- профилактика повторного инфаркта миокарда,
- профилактика внезапной смерти у больных с синдромом удлиненного интервала Q-Т,
- хроническая сердечная недостаточность (карведилол, метопролол, бисопролол, небиволол),
- системные заболевания с повышенным влиянием симпатической нервной системы,
- тиреотоксикоз,
- эссенциальный тремор,
- алкогольная абстиненция,
- расслаивающая аневризма аорты,
- гипертрофическая кардиомиопатия,
- дигиталисная интоксикация,
- митральный стеноз (тахисистолическая форма),
- пролапс митрального клапана,
- тетрада Фалло.
Побочные действия и противопоказания бета-адреноблокаторов
Основные побочные эффекты и противопоказания бета-адреноблокаторов представлены в таблице.
Побочные эффекты бета-адреноблокаторов, противопоказания к их использованию и состояния, требующие особой осторожности при использовании бета-адреноблокаторов:
|
Побочные эффекты |
Абсолютные противопоказания |
Состояния, требующие особой осторожности |
|
Кардиальные:
Неврологические:
Желудочно-кишечные:
Бронхострикция (у лиц с бронхиальной астмой, ХОБЛ). Слабость. Усталость. Сонливость. Сексуальная дисфункция. Увеличение риска развития инсулин-индуцированной гипогликемии. Маскировка симптомов гипогликемии. Похолодание конечностей. Синдром Рейно. Выраженная гипотензия. Гипертриглицеридемия, снижение уровня липопротеидов высокой плотности. Гепатотоксичность. |
Индивидуальная гиперчувствительность. Бронхиальная астма. ХОБЛ с бронхообструкцией. Атрио-желудочковая блокада I-II ст. Брадикардия с клиническим проявлением. Синдром слабости синусового узла. Кардиальный шок. Тяжелые поражения периферических артерий. Гипотензия с клиническими проявлениями. |
Сахарный диабет. ХОБЛ без бронхообстукции. Поражение периферических артерий. Депрессии. Дислипидемии. Бессимптомная дисфункция синусового узла. Атрио-желудочковая блокада I ст. |
Для β-адреноблокаторов характерен синдром отмены.
Взаимодействие лекарств
Сочетание бета-адреноблокаторов с другими лекарственными препаратами, проявляет отрицательный ино-и хронотропный эффект, может привести к тяжелым побочным реакциям. При сочетании β-адреноблокаторов с клонидином развивается выраженное снижение артериального давления и брадикардия, особенно при горизонтальном положении больных.
Сочетание назначения бета-адреноблокаторов с верапамилом, амиодароном, сердечными гликозидами может привести к резкой брадикардии и нарушения АВ-проводимости.
Сочетание бета-адреноблокаторов с нитратами или блокаторами кальциевых каналов обоснованно, поскольку первые уменьшают потребность миокарда в кислороде, а другие, снижая тонус периферических и коронарных сосудов, обеспечивают гемодинамические разгрузки миокарда и увеличение коронарного кровотока.
Бета-адреноблокаторы: фармакологические свойства и клиническое применение
C. Ю. Штрыголь, доктор мед. наук, профессор Национальный фармацевтический университет, г. Харьков
Блокаторы (антагонисты) β-адренорецепторов успешно применяются в кардиологии и других областях медицины около 40 лет. Первым β-блокатором был дихлоризопропилнорадреналин, к настоящему времени утративший свое значение. Создано более 80 препаратов подобного действия, но далеко не все они имеют широкое клиническое применение.
Для β-адреноблокаторов характерно сочетание следующих важнейших фармакологических эффектов: гипотензивного, антиангинального и антиаритмического. Наряду с этим у β-блокаторов имеются и другие виды действия, например, психотропные эффекты (в частности, транквилизирующий), способность понижать внутриглазное давление. При артериальной гипертензии β-адреноблокаторы относятся к числу препаратов первого ряда, особенно у молодых пациентов с гиперкинетическим типом кровообращения.
β-адренорецепторы играют важную роль в регуляции физиологических функций. Эти рецепторы специфически распознают и связывают молекулы циркулирующего в крови гормона мозгового слоя надпочечников адреналина и нейромедиатора норадреналина и передают полученные от них молекулярные сигналы на эффекторные клетки. β-адренорецепторы сопряжены с G-белками, а через них с ферментом аденилатциклазой, катализирующей образование циклического аденозинмонофосфата в эффекторных клетках.
С 1967 года выделяют два основных типа β-рецепторов. β1 -адренорецепторы локализуются главным образом на постсинаптической мембране в миокарде и проводящей системе сердца, в почках и жировой ткани. Их возбуждение (обеспечиваемое в основном медиатором норадреналином) сопровождается усилением и учащением сердечных сокращений, повышением автоматизма сердца, облегчением предсердно-желудочковой проводимости, увеличением потребности сердца в кислороде. В почках они опосредуют выброс ренина. Блокада β1 -адренорецепторов приводит к противоположным эффектам.
β2 -адренорецепторы находятся на пресинаптической мембране адренергических синапсов, при их возбуждении стимулируется высвобождение медиатора норадреналина. Имеются и внесинаптические адренорецепторы данного типа, преимущественно возбуждаемые циркулирующим адреналином. β2 -адренорецепторы преобладают в бронхах, в сосудах большинства органов, в матке (при возбуждении гладкая мускулатура этих органов расслабляется), в печени (при возбуждении усиливается гликогенолиз, липолиз), поджелудочной железе (контролируют высвобождение инсулина), в тромбоцитах (уменьшают способность к агрегации). Оба типа рецепторов имеются в ЦНС. Кроме того, сравнительно недавно открыт еще один подтип β-адренорецепторов (β3 -), локализующийся преимущественно в жировой ткани, где их возбуждение стимулирует липолиз и образование тепла. Клиническое значение средств, способных блокировать эти рецепторы, еще предстоит уточнить.
В зависимости от способности блокировать оба основных типа β-адренорецепторов (β1 - и β2 -) или блокировать преимущественно β1 -рецепторы, которые преобладают в сердце, выделяют кардионеселективные (т. е. неизбирательные) и кардиоселективные (избирательные в отношении β1 -адренорецепторов сердца) препараты.
В таблице приведены важнейшие представители β-адреноблокаторов.
Таблица. Основные представители антагонистов β-адренорецепторов
Основные фармакологические свойства
β-адреноблокаторов
Блокируя β-адренорецепторы, препараты данной группы препятствуют влиянию на них норадреналина медиатора, выделяющегося из симпатических нервных окончаний, а также циркулирующего в крови адреналина. Тем самым они ослабляют симпатическую иннервацию и действие адреналина на различные органы.
Гипотензивное действие. Препараты данной группы снижают артериальное давление за счет:
- Ослабления влияния симпатической нервной системы и циркулирующего адреналина на сердце (уменьшения силы и частоты сердечных сокращений, а следовательно ударного и минутного объема сердца)
- Уменьшения тонуса сосудов за счет расслабления их гладкой мускулатуры, но этот эффект вторичен, возникает постепенно (первоначально тонус сосудов может даже повыситься, так как β-адренорецепторы в сосудах при возбуждении способствуют расслаблению гладких мышц, а при блокаде β-рецепторов тонус сосудов повышается вследствие преобладания влияний на α-адренорецепторы). Лишь постепенно из-за уменьшения высвобождения норадреналина из симпатических нервных окончаний и из-за уменьшения секреции ренина в почках, а также благодаря центральному действию β-адреноблокаторов (уменьшению симпатических влияний) общее периферическое сопротивление снижается.
- Умеренного мочегонного действия вследствие торможения канальцевой реабсорбции натрия (Штрыголь С. Ю., Бранчевский Л. Л., 1995).
От наличия или отсутствия селективности блокады β-адренорецепторов гипотензивное действие практически не зависит.
Противоаритмическое действие обусловлено угнетением автоматизма в синусном узле и в гетеротопных очагах возбуждения. Большинство β-адреноблокаторов имеет и умеренное местноанестезирующее (мембраностабилизирующее) действие, важное для их противоаритмического эффекта. Однако β-адреноблокаторы замедляют атриовентрикулярную проводимость, лежащую в основе их неблагоприятного действия предсердно-желудочковой блокады.
Антиангинальное действие основано преимущественно на снижении потребности сердца в кислороде вследствие уменьшения частоты и сократимости миокарда, а также на снижении активности липолиза и уменьшении содержания жирных кислот в миокарде. Следовательно, при меньшей работе сердца и меньшем уровне энергетических субстратов миокарду требуется меньше кислорода. К тому же β-блокаторы усиливают диссоциацию оксигемоглобина, что улучшает метаболизм миокарда. Коронарные сосуды β-блокаторы не расширяют. Но за счет брадикардии, удлиняя диастолу, во время которой происходит интенсивный коронарный кровоток, они могут косвенно способствовать улучшению кровоснабжения сердца.
Наряду с перечисленными видами действия β-блокаторов, имеющими высокую актуальность в кардиологии, нельзя не остановиться на важном в офтальмологии антиглаукоматозном эффекте рассматриваемых препаратов. Они снижают внутриглазное давление за счет уменьшения продукции внутриглазной жидкости; с этой целью используются главным образом неселективный препарат тимолол (окумед, окупрес, арутимол) и β1 -адреноблокатор бетаксолол (бетоптик) в виде глазных капель.
Кроме того, β-блокаторы уменьшают секрецию инсулина в поджелудочной железе, повышают тонус бронхов, увеличивают содержание в крови атерогенных фракций липопротеидов (низкой и очень низкой плотности). Эти свойства лежат в основе побочных эффектов, которые будут подробно рассмотрены ниже.
β-блокаторы подразделяются не только по способности избирательно или неизбирательно блокировать β-адренорецепторы, но и по наличию или отсутствию внутренней симпатомиметической активности. Она имеется у пиндолола (вискена), окспренолола (тразикора), ацебутолола (сектраля), талинолола (корданума). Благодаря особому взаимодействию с β-адренорецепторами (стимуляции их активных центров до физиологического уровня) эти препараты в покое практически не уменьшают частоту и силу сердечных сокращений, а их блокирующее влияние проявляется лишь при повышении уровня катехоламинов при эмоциональных или физических нагрузках.
Такие неблагоприятные эффекты, как уменьшение секреции инсулина, повышение тонуса бронхов, атерогенное действие особенно характерны для неселективных препаратов без внутренней симпатомиметической активности и почти не проявляются у β1 -селективных препаратов в малых (средних терапевтических) дозах. С повышением доз избирательность действия уменьшается и может даже исчезнуть.
β-адреноблокаторы различаются по способности растворяться в липидах. С этим связаны такие их особенности, как проникновение в ЦНС и способность метаболизироваться и выводиться из организма тем или иным путем. Метопролол (эгилок), пропранолол (анаприлин, индерал, обзидан), окспренолол (тразикор) липофильны, поэтому проникают в ЦНС и могут вызывать сонливость, вялость, заторможенность, а метаболизируются печенью, поэтому их не следует назначать больным с нарушением функции печени. Атенолол (тенормин) и ацебутолол (сектраль) гидрофильны, почти не проникают в головной мозг и практически не вызывают побочных эффектов со стороны ЦНС, а выделяются почками, поэтому их не следует назначать пациентам с почечной недостаточностью. Пиндолол (вискен) занимает промежуточное положение.
Такие препараты, как пропранолол и окспренолол действуют относительно коротко (около 8 часов), их назначают 3 раза в сутки. Метопролол достаточно принимать 2 раза в день, а атенолол 1 раз в день. Остальные перечисленные в классификации препараты можно назначать 2-3 раза в день.
По вопросу о влиянии β-адреноблокаторов на продолжительность жизни больных имеются противоречивые сведения. Одни авторы установили ее увеличение (Ольбинская Л. И., Андрущишина Т. Б., 2001) , другие указывают на ее уменьшение вследствие нарушений углеводного и липидного обмена при длительном приеме (Михайлов И. Б., 1998) .
Показания
β-блокаторы применяются при гипертонической болезни и симптоматических артериальных гипертензиях, особенно при гиперкинетическом типе кровообращения (он проявляется клинически чрезмерно выраженной тахикардией и значительным увеличением систолического артериального давления при физической нагрузке).
Назначаются также при ишемической болезни сердца (стенокардия покоя и вариантная, особенно нечувствительная к нитратам). Антиаритмическое действие используется при синусовой тахикардии, мерцательной аритмии, желудочковой экстрасистолии (при аритмиях дозы обычно ниже, чем при артериальной гипертензии и стенокардии).
Кроме того, β-блокаторы применяются при гипертрофической кардиомиопатии, тиреотоксикозе (особенно при аллергии на мерказолил), мигрени, паркинсонизме. Неселективные препараты можно использовать для стимуляции родовой деятельности у женщин с повышенным артериальным давлением. В виде глазных лекарственных форм β-блокаторы, как уже отмечалось, применяются при глаукоме.
Особенности назначения,
режим дозирования
При артериальной гипертензии, ишемической болезни сердца и нарушениях сердечного ритма β-адреноблокаторы назначаются обычно в следующих дозировках.
Пропранолол (анаприлин) выпускается в таблетках по 0,01 и 0,04 г и в ампулах по 1 мл 0,25% раствора, внутрь назначается по 0,01-0,04 г 3 раза в день (суточная доза 0,03-0,12 г). Окспренолол (тразикор) выпускается в таблетках по 0,02 г, назначается по 1-2 таблетки 3 раза в день. Пиндолол (вискен) выпускается в таблетках по 0,005; 0,01; 0,015 и 0,02 г, в виде 0,5% раствора для приема внутрь и в ампулах по 2 мл 0,2% раствора для инъекций. Назначается внутрь по 0,01-0,015 г в сутки в 2-3 приема, суточная доза может быть доведена до 0,045 г. Вводится внутривенно медленно по 2 мл 0,2% раствора. Метопролол (беталок, метокард) выпускается в таблетках по 0,05 и 0,1 г. Назначается внутрь по 0,05-0,1 г 2 раза в день, максимальная суточная доза 0,4 г (400 мг). Метокард-ретард препарат метопролола длительного действия, выпускается в таблетках по 0,2 г. Назначается по 1 таблетке 1 раз в сутки (утром). Атенолол (тенормин) выпускается в таблетках по 0,05 и 0,1 г, назначается внутрь утром (до еды) 1 раз в день по 0,05-0,1 г. Ацебутолол (сектраль) - выпускается в таблетках по 0,2 г, назначается внутрь 0,4 г (2 таблетки) однократно утром или в два приема (по 1 таблетке утром и вечером). Талинолол (корданум) - выпускается в драже по 0,05 г. Назначается по 1-2 драже 1-2 раза в день за 1 час до еды.
Гипотензивный эффект достигает максимума постепенно, в течение 1-2 недель. Длительность лечения обычно не менее 1-2 месяцев, нередко несколько месяцев. Отмена β-адреноблокаторов должна производиться постепенно, со снижением дозы в течение 1-1,5 недель до половины от минимальной терапевтической, иначе может развиться синдром отмены. При лечении необходимо контролировать частоту сердечных сокращений (брадикардия в покое не более чем на 30% от исходного уровня; при физической нагрузке тахикардия не более чем 100-120 уд./мин), ЭКГ (интервал PQ должен увеличиваться не более чем на 25%). Имеет смысл определять уровень глюкозы в крови и моче и липопротеиды низкой и очень низкой плотности, особенно при длительном применении β-адреноблокаторов.
У больных с сопутствующими артериальной гипертензией, обструктивными заболеваниями легких и метаболическими нарушениями предпочтение отдается кардиоселективным препаратам (эгилок, метокард, тенормин, сектраль, корданум) в минимальных эффективных дозах или в сочетаниях с другими гипотензивными препаратами.
Побочные эффекты
и возможности их коррекции
Для блокаторов β-адренорецепторов характерны следующие побочные эффекты.
- Выраженная брадикардия, нарушение атриовентрикулярной проводимости, развитие сердечной недостаточности (преимущественно для препаратов, лишенных внутренней симпатомиметической активности).
- Бронхиальная обструкция (главным образом для препаратов, неизбирательно блокирующих β-адренорецепторы). Данный эффект особенно опасен у пациентов с измененной реактивностью бронхов, страдающих бронхиальной астмой. Поскольку β-блокаторы способны всасываться в кровь и вызывать бронхиальную обструкцию даже при использовании в виде глазных капель, врачи-окулисты должны учитывать эту способность, назначая тимолол или бетаксолол пациентам, у которых глаукома сочетается с бронхиальной астмой. После введения глазных капель в конъюнктивальный мешок рекомендуется на 2-3 минуты прижать внутренний угол глаза, чтобы избежать попадания раствора в носослезный канал и полость носа, откуда препарат может всосаться в кровь.
- Нарушения со стороны ЦНС утомляемость, снижение внимания, головная боль, головокружение, нарушения сна, состояние возбуждения или, напротив, депрессия, импотенция (особенно для липофильных препаратов метопролола, пропранолола, окспренолола).
- Ухудшение показателей липидного обмена накопление холестерина в липопротеидах низкой и очень низкой плотности, повышение атерогенных свойств сыворотки крови, особенно в условиях повышенного пищевого потребления хлорида натрия. Это свойство, безусловно, снижает терапевтическую ценность β-адреноблокаторов в кардиологии, поскольку означает усиление атеросклеротического поражения сосудов. Для коррекции данного побочного эффекта нами разработан в эксперименте и апробирован в клинике способ, заключающийся в применении солей калия и магния, в частности, санасола в суточной дозе 3 г для досаливания готовых блюд на фоне ограничения пищевого потребления поваренной соли (Штрыголь С. Ю., 1995; Штрыголь С. Ю. с соавт., 1997) . Кроме того, установлено, что атерогенные свойства β-адреноблокаторов ослабляются одновременным назначением папаверина (Андрианова И. А., 1991) .
- Гипергликемия, нарушение толерантности к глюкозе.
- Повышение уровня мочевой кислоты в крови.
- Спазм сосудов нижних конечностей (перемежающаяся хромота, обострение болезни Рейно, облитерирующего эндартериита) в основном для препаратов, способных блокировать β2 -адренорецепторы.
- Диспептические явления тошнота, тяжесть в эпигастрии.
- Повышение тонуса матки и брадикардия у плода при беременности (особенно для препаратов, блокирующих β2 -адренорецепторы).
- Синдром отмены (формируется через 1-2 суток после внезапного прекращения приема препарата, длится до 2 недель); для его предотвращения, как уже отмечалось, необходимо снижать дозу β-блокаторов постепенно, в течение минимум 1 недели.
- Относительно нечасто β-адреноблокаторы вызывают аллергические реакции.
- Редким побочным эффектом является окулокутанный синдром (конъюнктивит, слипчивый перитонит).
- В единичных случаях талинолол может вызывать потливость, увеличение массы тела, снижение секреции слезной жидкости, алопецию, а также усиление симптомов псориаза; последний эффект описан и при использовании атенолола.
Противопоказания
Выраженная сердечная недостаточность, брадикардия, синдром слабости синусового узла, атриовентрикулярная блокада, артериальная гипотензия, бронхиальная астма, обструктивный бронхит, нарушения периферического кровообращения (болезнь или синдром Рейно, облитерирующий эндартериит, атеросклероз сосудов нижних конечностей), сахарный диабет I и II типов.
Взаимодействие с другими препаратами
Рациональные комбинации. β-адреноблокаторы хорошо сочетаются с α-адреноблокаторами (имеются так называемые «гибридные» α, β-адреноблокаторы, например лабеталол, проксодолол). Эти комбинации усиливают гипотензивное действие, одновременно с уменьшением минутного объема сердца быстро и эффективно снижается и общее периферическое сопротивление сосудов.
Удачны комбинации β-блокаторов с нитратами, особенно при сочетании артериальной гипертензии с ишемической болезнью сердца; при этом усиливается гипотензивное действие, а брадикардия, вызываемая β-блокаторами, нивелируется тахикардией, вызываемой нитратами.
Благоприятны сочетания β-блокаторов с мочегонными средствами, поскольку действие последних усиливается и несколько удлиняется за счет угнетения β-блокаторами высвобождения ренина в почках.
Очень успешно сочетается действие β-блокаторов и ингибиторов АПФ, блокаторов ангиотензинных рецепторов. При устойчивых к лекарственному воздействию аритмиях β-блокаторы можно с осторожностью сочетать с новокаинамидом, хинидином.
Допустимые комбинации. С осторожностью можно сочетать β-блокаторы в невысоких дозах с блокаторами кальциевых каналов, относящимися к группе дигидропиридинов (нифедипин, фенигидин, кордафен, никардипин и др.).
Нерациональные и опасные комбинации. Недопустимо сочетать антагонисты β-адренорецепторы с блокаторами кальциевых каналов группы верапамила (верапамил, изоптин, финоптин, галлопамил), поскольку при этом потенцируется уменьшение частоты и силы сердечных сокращений, ухудшение атриовентрикулярной проводимости; возможны чрезмерная брадикардия и гипотензия, предсердно-желудочковая блокада, острая левожелудочковая недостаточность.
Нельзя сочетать β-блокаторы с симпатолитиками резерпином и содержащими его препаратами (раунатин, раувазан, адельфан, кристепин, бринердин, трирезид), октадином, так как эти комбинации резко ослабляют симпатические влияния на миокард и могут привести к аналогичным осложнениям.
Нерациональны сочетания β-блокаторов с сердечными гликозидами (усиливается риск брадиаритмий, блокад и даже остановки сердца), с прямыми М-холиномиметиками (ацеклидин) и антихолинэстеразными средствами (прозерин, галантамин, амиридин), трициклическими антидепрессантами (имипрамин) по тем же причинам.
Нельзя комбинировать с антидепрессантами ингибиторами МАО (ниаламидом), так как возможен гипертонический криз.
Действие таких средств, как типичные и атипичные β-адреномиметики (изадрин, салбутамол, оксифедрин, нонахлазин и др.), антигистаминные (димедрол, дипразин, фенкарол, диазолин и др.), глюкокортикоиды (преднизолон, гидрокортизон, будесонид, ингакорт и др.) при сочетании с β-адреноблокаторами ослабляется.
Нерационально комбинировать β-блокаторы с теофиллином и содержащими его препаратами (эуфиллин) из-за замедления метаболизма и кумуляции теофиллина.
При одновременном приеме β-блокаторов с инсулином и пероральными сахароснижающими средствами развивается чрезмерный гипогликемический эффект.
β-блокаторы ослабляют противовоспалительное действие салицилатов, бутадиона, антитромботическое действие непрямых антикоагулянтов (неодикумарина, фенилина).
В заключение необходимо подчеркнуть, что в современных условиях преимущество отдается β-блокаторам кардиоселективного действия (β1 -адреноблокаторам) как наиболее безопасным в отношении бронхообструкции, нарушений липидного и углеводного обмена и периферического кровообращения, имеющим большую продолжительность действия и поэтому принимаемым в более удобном для пациента режиме (1-2 раза в день).
Литература
- Авакян О. М. Фармакологическая регуляция функции адренорецепторов. М.: Медицина, 1988. 256 с.
- Андрианова И. А. Изменения структуры и химического состава внутренней оболочки аорты кролика при механическом повреждении в условиях нормолипидемии, гиперхолестеринемии и при введении некоторых фармакологических препаратов: Автореф. дис. … канд. мед. наук. М., 1991.
- Гаевый М. Д., Галенко-Ярошевский П. А., Петров В. И. и др. Фармакотерапия с основами клинической фармакологии / Под ред. В. И. Петрова. Волгоград, 1998. 451 с.
- Гришина Т. Р., Штрыголь С. Ю. Вегетотропные средства: Учебно-методическое пособие. Иваново, 1999. 56 с.
- Люсов В. А., Харченко В. И., Савенков П. М. и др. Потенцирование гипотензивного эффекта лабеталола у больных гипертонической болезнью при воздействии на баланс натрия в организме // Кардиология. 1987. № 2. С. 71-77.
- Михайлов И. Б. Клиническая фармакология. С-Пб.: Фолиант, 1998. 496 с.
- Ольбинская Л. И., Андрущишина Т. Б. Рациональная фармакотерапия артериальных гипертензий // Русский медицинский журнал. 2001. Т. 9, № 15. С. 615-621.
- Регистр лекарственных средств России: Ежегодный сборник. М.: Ремако, 1997-2002.
- Штрыголь С. Ю. Влияние минерального состава рациона на показатели обмена холестерина и экспериментальная коррекция атерогенной дислипопротеидемии, вызванной пропранололом // Эксперим. и клин. фармакология. 1995. № 1. С. 29-31.
- Штрыголь С. Ю., Бранчевский Л. Л. Действие адренергических агонистов и антагонистов на функцию почек и артериальное давление в зависимости от минерального состава рациона // Эксперим. и клин. фармакология. 1995. № 5. С. 31-33.
- Штрыголь С. Ю., Бранчевский Л. Л., Фролова А. П. Санасол как средство коррекции атерогенной дислипопротеидемии при ишемической болезни сердца // Вестник Ивановской мед. академии. 1997. № 1-2. С. 39-41.
Из этой статьи вы узнаете: что такое адреноблокаторы, на какие группы они подразделяются. Механизм их действия, показания, список препаратов-адреноблокаторов.
Дата публикации статьи: 08.06.2017
Дата обновления статьи: 29.05.2019
Адренолитики (адреноблокаторы) – группа лекарств, блокирующих нервные импульсы, которые реагируют на норадреналин и адреналин. Лекарственный эффект у них противоположен действию адреналина и норадреналина на организм. Название этой фармгруппы говорит само за себя – препараты, входящие в нее, «прерывают» действие адренорецепторов, расположенных в сердце и стенках кровеносных сосудов.
Такие лекарства широко используются в кардиологической и терапевтической практике для лечения заболеваний сосудов и сердца. Часто кардиологи назначают их пожилым людям, у которых диагностирована артериальная гипертензия, нарушения ритма сердца и другие сердечно-сосудистые патологии.
Классификация адреноблокаторов
В стенках сосудов есть 4 типа рецепторов: бета-1, бета-2, альфа-1, альфа-2-адренорецепторы. Самыми распространенными являются альфа- и бета-адреноблокаторы, «выключающие» соответствующие адреналиновые рецепторы. Есть еще альфа-бета-блокаторы, одновременно блокирующие все рецепторы.
Средства каждой из групп могут быть селективными, прерывающими выборочно только один тип рецепторов, например, альфа-1. И неселективными с одновременной блокировкой обоих типов: бета-1 и -2 либо альфа-1 и альфа-2. К примеру, селективные бета-адреноблокаторы могут воздействовать только на бета-1.
Подгруппы адренолитиков:
Общий механизм действия адреноблокаторов
Когда в кровоток выбрасывается норадреналин или адреналин, адренорецепторы мгновенно реагируют, связываясь с ним. В результате этого процесса в организме происходят следующие эффекты:
- суживаются сосуды;
- учащается пульс;
- повышается артериальное давление;
- возрастает уровень глюкозы в крови;
- расширяются бронхи.
Если есть определенные заболевания, к примеру, аритмия либо гипертония, то такие эффекты для человека нежелательны, ибо могут спровоцировать или рецидив болезни. Адреноблокаторы «выключают» эти рецепторы, поэтому действуют прямо противоположно:
- расширяют сосуды;
- урежают частоту сердечных сокращений;
- предотвращают повышение сахара в крови;
- сужают просвет бронхов;
- понижают АД.
Это общие действия, характерные для всех видов средств из группы адренолитиков. Но препараты делятся на подгруппы в зависимости от влияния на определенные рецепторы. Их действия немного различны.
Общие побочные действия
Общими для всех адреноблокаторов (альфа, бета) являются:
- Головная боль.
- Быстрая утомляемость.
- Сонливость.
- Головокружение.
- Повышенная нервозность.
- Возможны кратковременные обмороки.
- Нарушения нормальной деятельности желудка и пищеварения.
- Аллергические реакции.

Поскольку препараты из разных подгрупп имеют немного различные лечебные действия, то и нежелательные последствия от их приема тоже различаются.
Общие противопоказания для селективных и неселективных бета-блокаторов:
- брадикардия;
- синдром слабого синусового узла;
- острая недостаточность сердца;
- атриовентрикулярная и синоатриальная блокада;
- гипотензия;
- декомпенсированная сердечная недостаточность;
- аллергия на компоненты лекарства.
Неселективные блокаторы нельзя принимать при бронхиальной астме и облитерирующем заболевании сосудов, селективные – при патологии периферического кровообращения.
 Нажмите на фото для увеличения
Нажмите на фото для увеличения
Такие лекарства должен назначать кардиолог либо терапевт. Самостоятельный бесконтрольный прием может привести к серьезным последствиям вплоть до летального исхода из-за остановки сердца, кардиогенного или анафилактического шока.
Альфа-адреноблокаторы
Действие
Адреноблокаторы альфа-1 рецепторов расширяют сосуды в организме: периферические – заметно по покраснению кожных покровов и слизистых; внутренних органов – в частности кишечника с почками. Благодаря этому усиливается периферический кровоток, улучшается микроциркуляция тканей. Уменьшается сопротивление сосудов по периферии, а давление снижается, причем без рефлекторного учащения сердцебиения.
За счет уменьшения возврата венозной крови в предсердия и расширения «периферии» значительно снижается нагрузка на сердце. Из-за облегчения его работы уменьшается степень , характерная для гипертоников и людей преклонного возраста с сердечными проблемами.

Другие эффекты:
- Влияют на жировой обмен. Альфа-АБ снижают уровень триглицеридов, «плохого» холестерина и повышают показатели липопротеинов высокой плотности. Такой дополнительный эффект хорош для людей, страдающих гипертонией, отягощенной атеросклерозом.
- Влияют на обмен углеводов. При приеме препаратов повышается восприимчивость клеток с инсулину. Из-за этого глюкоза усваивается быстрее и эффективнее, значит, ее уровень не повышается в крови. Такое действие важно для диабетиков, у которых альфа-адреноблокаторы снижают уровень сахара в кровеносном русле.
- Уменьшают выраженность признаков воспаления в органах мочеполовой системы. Эти средства успешно применяют при гиперплазии простаты для устранения некоторых характерных симптомов: частичного опорожнения мочевого пузыря, жжения в уретре, частого и ночного мочеиспускания.
Блокаторы альфа-2 адреналиновых рецепторов обладают противоположным эффектом: сужают сосуды, повышают АД. Поэтому в кардиологической практике не используются. Зато ими успешно лечат импотенцию у мужчин.
Перечень препаратов
В таблице представлен список международных непатентованных названий лекарств из группы блокаторов альфа-рецепторов.

Показания к применению
Поскольку действие препаратов из этой подгруппы на сосуды несколько различно, то сферы их применения тоже разные.
| Показания к назначению альфа-1-адреноблокаторов | Показания для альфа-1, -2-блокаторов |
|---|---|
| Артериальная гипертензия | Нарушения питания в мягких тканях конечностей – изъязвления из-за пролежней, обморожения, при тромбофлебите, выраженном атеросклерозе |
| Хроническая недостаточность сердца с гипертрофией миокарда | Заболевания, сопровождающиеся расстройством периферического кровотока – диабетическая микроангиопатия, эндартериит, болезнь Рено, акроцианоз |
| Гиперплазия простаты | Мигрень |
| Купирование последствий инсульта | |
| Старческое слабоумие | |
| Сбой работы вестибулярного аппарата из-за проблем с сосудами | |
| Дистрофия роговицы глаза | |
| Устранение проявлений нейрогенного мочевого пузыря | |
| Простатит
|
|
| Нейропатия зрительного нерва |
Показание для альфа-2-блокаторов одно – эректильная дисфункция у мужчин.
Побочные эффекты альфа-адренолитиков
Помимо общих побочных эффектов, перечисленных выше в статье, данные препараты обладают следующими побочными эффектами:
| Побочные эффекты альфа-1-блокаторов | Нежелательные эффекты при приеме блокаторов альфа-2 рецепторов | Побочные последствия от альфа-1, -2-адреноблокаторов |
|---|---|---|
| Отеки | Повышение АД | Потеря аппетита |
| Сильное снижение АД | Появление тревожности, раздражительности, повышенной возбудимости, двигательной активности | Бессонница |
| Аритмия, тахикардия | Тремор (дрожь в теле) | Потливость |
| Появление одышки | Уменьшение частоты мочеиспусканий и объема выделяемой мочи | Похолодание конечностей |
| Насморк | Жар в теле | |
| Сухость слизистой ротовой полости | Повышение кислотности (pH) желудочного сока | |
| Боль в груди | ||
| Снижение полового влечения | ||
| Недержание мочи | ||
| Болезненные эрекции |
Противопоказания
- Беременность.
- Период лактации.
- Аллергия или непереносимость активного действующего или вспомогательных веществ.
- Тяжелые нарушения (болезни) печени, почек.
- Артериальная гипотензия – пониженное давление.
- Брадикардия.
- Тяжелые пороки сердца, в том числе аортальный стеноз.
Бета-адреноблокаторы
Кардиоселективные бета-1-адреноблокаторы: принцип действия
Лекарства из этой подгруппы применяют для лечения болезней сердца, т. к. в основном они положительно влияют на этот орган.

Получаемые эффекты:
- Антиаритмическое действие за счет снижения активности водителя ритма – синусового узла.
- Урежение сердечных сокращений.
- Уменьшение возбудимости миокарда в условиях психоэмоциональной и/или физической нагрузки.
- Антигипоксическое действие из-за снижения потребности кислорода сердечной мышцей.
- Понижение АД.
- Предотвращение расширения очага некроза при инфаркте.
Группа селективных препаратов бета-адреноблокаторов уменьшают частоту и облегчают приступ стенокардии. Также улучшают переносимость физических и психических нагрузок на сердце у больных с сердечной недостаточностью, которым продлевают жизнь. Эти средства существенно улучшают качество жизни пациентам, перенесшим инсульт или инфаркт миокарда, страдающим ишемической болезнью сердца, стенокардией, гипертонией.
У диабетиков предупреждают повышение в крови уровня сахара, снижают риск спазма бронхов у людей с бронхиальной астмой.
Неселективные бета-1, -2-адреноблокаторы: действие
Кроме антиаритмического, гипотензивного, антигипоксического эффектов такие средства имеют и другие действия:
- Антитромботический эффект возможен вследствие предотвращения слипания тромбоцитов.
- Усиливают сокращения мышечного слоя матки, кишечника, сфинктера пищевода, в то же время расслабляя сфинктер мочевого пузыря.
- Во время родов уменьшают у роженицы кровопотерю.
- Повышают тонус бронхов.
- Снижают внутриглазное давление за счет уменьшения жидкости в передней камере глаза.
- Уменьшают риск острого инфаркта, инсульта, развития ИБС.
- Сокращают смертность от сердечной недостаточности.
Перечень препаратов

Лекарственных средств, относящихся к фармакологической подгруппе бета-2-адренорецепторов, на сегодняшний момент не существует.
Показания к применению
| Показания для назначения селективных бета-блокаторов | Показания для назначения неселективных бета-адреноблокаторов |
|---|---|
| ИБС | Артериальная гипертензия |
| Гипертония | Гипертрофия миокарда левого желудочка |
| Гипертрофическая кардиомиопатия | Стенокардия напряжения |
| Большинство видов аритмий | Инфаркт сердца |
| Профилактика приступов мигрени | Пролапс митрального клапана |
| Пролапс митрального клапана | Синусовая тахикардия |
| Лечение случившегося инфаркта и предотвращение повторного | Глаукома |
| Нейроциркуляторная дистония (гипертонический тип) | Предупреждение массивных кровотечений во время родов или гинекологических операций |
| Снятие двигательного возбуждения – акатизия – на фоне приема нейролептиков | Болезнь Минора – заболевание нервной системы наследственного характера, проявляющееся единственным симптомом – дрожанием кистей рук. |
| При комплексном лечении тиреотоксикоза |

Побочные эффекты
| Общие побочные эффекты данной группы препаратов | Неселективные бета-блокаторы также могут вызвать |
|---|---|
| Слабость | Проблемы со зрением: туман, двоение в глазах, жжение, ощущение попадания инородного тела, слезотечение |
| Замедление реакций | Насморк |
| Сонливость | Кашель, возможны приступы удушья |
| Депрессия | Резкое снижение АД |
| Временное снижение зрения и ухудшение вкусового восприятия | Обморок |
| Похолодание и онемение стоп и кистей рук | Ишемия сердца |
| Брадикардия | Импотенция |
| Конъюнктивит | Колит |
| Диспепсия | Повышение в крови калия, триглицеридов, мочевой кислоты |
| Учащение или урежение сердечных сокращений |
Альфа-бета-блокаторы
Действие
Препараты из этой подгруппы понижают артериальное и внутриглазное давление, нормализуют показатели липидного обмена, т. е. снижают уровень триглицеридов, холестерина, липопротеидов низкой плотности, одновременно увеличивая высокой плотности. Гипотензивный эффект достигается без изменения почечного кровотока и увеличения общего периферического сопротивления сосудов.
При их приеме повышается адаптация сердца к физическим и психоэмоциональным нагрузкам, улучшается сократительная функция сердечной мышцы. Это приводит к уменьшению размера сердца, нормализации ритма, облегчению состояния при пороке сердца или застойной его недостаточности. Если диагностирована ИБС, то частота ее приступов на фоне приема альфа-бета-адреноблокаторов уменьшается.
Список лекарств
- Карведилол.
- Бутиламиногидроксипропоксифеноксиметил метилоксадиазол.
- Лабеталол.

 Октрытоугольная глаукома
Октрытоугольная глаукома
Противопоказания
Нельзя принимать адреноблокаторы из этой подгруппы при тех же патологиях, какие описаны выше, дополнив их обструктивным заболеванием легких, сахарным диабетом (I тип), язвенной болезнью желудка и 12-перстной кишки.

